De gezondheidsparadox: we zijn steeds gezonder, maar ook steeds zieker

Nog nooit was de levensverwachting in Nederland zo hoog. En nog nooit waren er zo veel mensen ziek. Het is dé gezondheidsparadox: omdat we afwijkingen steeds beter kunnen opsporen, zijn steeds meer mensen ‘ziek’. Maar worden we wel beter van al die diagnoses?
In 1923 verschijnt in Frankrijk een toneelstuk waarin de jonge ambitieuze arts Dr. Knock zijn praktijk vestigt in een klein dorpje. Er is alleen één probleem: de dorpelingen zijn allemaal kerngezond. Daar laat Dr. Knock zich niet door tegenhouden. Hij biedt alle dorpelingen een gratis consult aan, onderwerpt ze aan een hele resem tests en weet ze zo ervan te overtuigen dat ze aan de meest bizarre ziektes lijden. Gezond? Dat is volgens Dr. Knock iemand die nog niet weet dat hij ziek is.
Dat toneelstuk was satire. Toch lijkt het nu, een eeuw later, werkelijkheid te worden.
We zijn gezonder én zieker dan ooit
In Nederland zijn we steeds gezonder. De afgelopen twintig jaar is de gemiddelde levensverwachting met meer dan drie jaar toegenomen. En ook de levensverwachting in goede gezondheid nam sinds de eeuwwisseling met een jaar of vijf toe.
Maar in Nederland zijn we óók steeds zieker. Hadden in 2011 zo’n 5,3 miljoen Nederlanders* een chronische ziekte, in 2020 was dat aantal al gestegen tot 10,2 miljoen,* 59 procent van de Nederlanders. Natuurlijk heeft dat deels te maken met de vergrijzing: oudere mensen zijn vaker ziek. Maar een verdubbeling in ongeveer tien jaar tijd? Zoveel ouder zijn we nu ook niet geworden.
Wat is er aan de hand? Hoe kan het dat, net als bij Dr. Knock, zo veel gezonde mensen toch ziek zijn?
Het antwoord: we zijn steeds beter in staat kleinere afwijkingen in ons lichaam op te sporen. We gaan vaker op zoek naar die afwijkingen. En we noemen die afwijkingen sneller een ‘ziekte’.
Dat leg ik even uit.
1. We kunnen steeds kleinere afwijkingen opsporen
Door de vooruitgang van de medische technologie kunnen we steeds meer dingen in een lichaam meten. We kunnen bijna elk onderdeeltje van je lijf in detail in beeld brengen, honderden dingen in je bloed of urine meten, en zelfs je hele genoom uitlezen. Die metingen worden ook steeds nauwkeuriger. Konden we enkele decennia geleden een uitstulping van de aorta pas opsporen als die al meer dan een centimeter of vijf groot was, dankzij de huidige technologie kunnen we ook uitstulpingen van minder dan een centimeter ontdekken.
Door die technologische vooruitgang zul je, als je maar hard genoeg zoekt, bijna altijd wel íets vinden. Bij mensen zonder kniepijn die nooit een knieblessure hadden, vond* men toch bij ongeveer de helft schade aan de pezen van hun knie. Leg mensen zonder rugklachten onder een scanner,* en bij meer dan de helft blijkt er toch iets mis met hun tussenwervelschijven. Toen onderzoekers de CT-scans van meer dan duizend personen zonder klachten inspecteerden, vonden ze bij 86 procent* toch een afwijking (vooral in longen en nieren).
2. We zoeken steeds vaker naar afwijkingen
We ontdekken ook meer van deze afwijkingen omdat we er steeds vaker naar zoeken. Uit Brits onderzoek* blijkt dat huisartsen elk jaar meer testen aanvragen: meer bloed -en urineonderzoeken, maar ook meer endoscopieën of MRI-scans van knieën en ruggen. In 2015 werden er in het Verenigd Koninkrijk meer dan drie keer zoveel diagnostische testen uitgevoerd als in 2000. Diezelfde trend zien we in Nederland. Hier verdubbelde* het aantal CT-scans in tien jaar tijd, een stijging die maar voor een klein deel verklaard kan worden door de steeds oudere bevolking. Veel van die testen worden niet aangevraagd omdat er duidelijke tekenen zijn dat er iets specifieks mis is, maar gewoon, voor alle zekerheid.
3. We noemen steeds meer afwijkingen een ziekte
Van veel van die kleine afwijkingen die we nu kunnen opsporen heb je als patiënt geen last; je voelt niet dat je LDL-cholesterolniveau licht verhoogd is of dat je mineral bone density iets lager is dan gemiddeld. Hoogstens is zo’n afwijking een risicofactor: als er bij jou iets afwijkends gemeten wordt, is de kans dat je in de toekomst ooit klachten zal ontwikkelen iets hoger. Maar bij hoeveel extra risico vinden we een afwijking afwijkend genoeg om het een ziekte te noemen? Waar trek je de grens tussen ziek en gezond?

Dat is geen eenvoudige vraag. Maar het is wel duidelijk dat we de lat steeds lager leggen en steeds kleinere afwijkingen als ziekte bestempelen. Het gevolg: meer ‘zieken’. Zo steeg, door de definitie van de longziekte COPD te verruimen, het aantal COPD-patiënten van 13 naar 22 procent* van de bevolking. Een aanpassing van de criteria voor een te hoge bloeddruk zorgde ervoor dat er in de Verenigde Staten plotsklaps 27 procent meer *mensen last van hadden. Hetzelfde patroon zien we bij mentale aandoeningen. De definities van autisme, angststoornissen of depressie worden steeds breder, waardoor steeds meer mensen te horen krijgen dat ze psychisch niet helemaal gezond zijn.
Wat betekent dat?
Uiteindelijk is iedereen ziek – maar is dat erg?
Als je ziekte steeds ruimer definieert en steeds meer mensen test met technologie die steeds kleinere afwijkingen kan opsporen, zal Dr. Knock gelijk krijgen: dan is uiteindelijk iedereen ziek. Maar is dat slecht? Door steeds meer en steeds nauwkeuriger te testen, kan je ziektes al in een heel vroeg stadium opsporen – vaak nog voor ze klachten veroorzaken. En: hoe vroeger je ingrijpt, hoe beter, toch? Beter nu een miniem knobbeltje wegsnijden dan later een enorme tumor behandelen. Liever nu pillen slikken om je te hoge cholesterol aan te pakken, dan later een hartaanval krijgen. Misschien kan meer ziekte dus – al klinkt dat wat paradoxaal – uiteindelijk tot meer gezondheid leiden.
Toch klopt die redenering niet, want een deel van de diagnoses is overdiagnose. Er worden ‘ziektes’ opgespoord en behandeld waar je als patiënt nooit last van gekregen zou hebben. Uit zo’n overdiagnose haal je als patiënt geen enkel voordeel.
Neem kanker. Als er tijdens een onderzoek ‘iets’ gevonden wordt, hoeft dat niet te betekenen dat je later een levensbedreigende ziekte zal ontwikkelen. Soms stoppen prille kankers na een tijdje met groeien, of groeien ze zo traag dat je al lang aan iets anders overleden bent eer de kanker groot genoeg is om echt schade te veroorzaken.
Het opsporen en behandelen van deze zeer trage kankers heeft dus weinig zin. Ook als je niets doet, zal de patiënt er nooit last van krijgen.
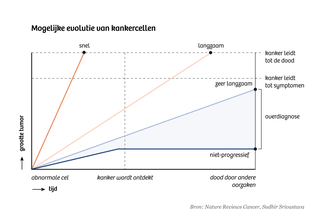
En dat geldt niet enkel voor kankers. De meeste mensen met een licht verhoogd cholesterol krijgen nooit last van hun hart, en een miniem bloedklontertje in je longen zal vaak geen klachten* veroorzaken.
Hoe maak je het onderscheid tussen diagnose en overdiagnose?
Hoe maak je dan het onderscheid tussen diagnose en overdiagnose? Stel dat er bij jou iets afwijkends gemeten wordt, je krijgt een diagnose en jouw ‘ziekte’ wordt behandeld. Hoe kan je dan weten of je zonder die behandeling ooit last zou hebben gekregen van die afwijking? Het antwoord: dat kun je niet weten. Je kan niet teruggaan in de tijd, dus is het onmogelijk om te bepalen wat er gebeurd zou zijn als je die diagnose nooit gekregen had.
Maar al kan je overdiagnose niet opsporen bij één persoon, je kan wel weten hoeveel overdiagnose er is als je kijkt naar een grote groep personen.
Neem schildklierkanker. We kunnen de beginstadia van deze kankervariant steeds beter opsporen. Het gevolg: het aantal mensen dat te horen kreeg dat ze aan schildklierkanker lijden, is de afgelopen jaren enorm gestegen. Nu zou je verwachten dat door al die beginnende kankers op te sporen en te behandelen enkele jaren later ook het aantal overlijdens door die kanker daalt. Maar dat gebeurde niet: de kans dat je aan schildklierkanker sterft bleef al die tijd constant.
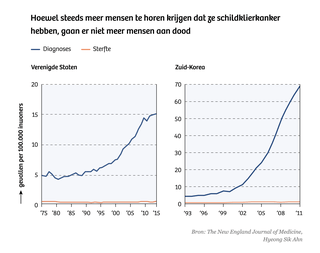
De conclusie: veel van die vroeg opgespoorde kankers waren overdiagnoses, kleine afwijkingen waar de patiënt nooit last zou krijgen.
Als je maar blijft zoeken, vind je altijd wel iets
Je kunt de hoeveelheid overdiagnoses nog exacter meten door twee groepen jarenlang te volgen: één groep die regelmatig getest wordt, en één groep waarbij dat niet gebeurt. Door het aantal ernstige ziektes of het aantal doden in beide groepen te vergelijken, kan je bepalen hoe nuttig al dat testen is.
Dit soort onderzoek is al vaak uitgevoerd en de conclusie luidt: bij veel ziektes zal je, als je probeert ze zo vroeg mogelijk op te sporen, afwijkingen ontdekken die nooit klachten zullen veroorzaken. Bij meer dan 30 procent *van de mensen die na een mammografie te horen krijgt dat ze borstkanker hebben, zal die prille kanker nooit schade veroorzaken. Bij prostaatkanker is dat zelfs ergens tussen de 40 en 85 procent,* en bij astma is er naar schatting 30 procent* overdiagnose.
Al die overdiagnoses veroorzaken intussen best wat ellende. Als je te horen krijgt dat je ziek bent, zeker als het een ernstige ziekte is zoals kanker, verandert dat je leven. Niet alleen zijn er de stress en de onzekerheid, maar meestal moet je ook opdraven voor een hele reeks vervolgonderzoeken. Vaak volgt er toch een behandeling. Je wordt geopereerd, moet aan de chemo of jarenlang pillen slikken. Als je pech hebt, treden er tijdens die operatie complicaties op, of krijg je door die pillen last van bijwerkingen. Gezien de enorme hoeveelheid overdiagnoses worden er enorm veel mensen onnodig behandeld en zijn er dus ook veel onnodige bijwerkingen en complicaties. En natuurlijk kosten al die overbodige behandelingen ook veel geld.

Maar wanneer heeft een diagnose dan wél nut?
Op welk punt heeft een diagnose dan wél nut? Dat is geen eenvoudige vraag. Het is steeds een moeilijke afweging tussen voor- en nadelen. Neem borstkanker. Uit onderzoek* blijkt dat als je tweeduizend vrouwen regelmatig test met een mammografie, je daardoor één sterfgeval door borstkanker zal voorkomen. Maar je zal ook tien gezonde vrouwen onnodig onderwerpen aan een lang en intens behandelingstraject – met bestraling, chemo, soms zelfs amputatie – en ongeveer tweehonderd vrouwen nodeloos angst aanjagen.
In het ideale geval test je alleen die ene vrouw die uiteindelijk borstkanker zal ontwikkelen, maar jammer genoeg is het onmogelijk om op voorhand zeker te weten wie er wel en wie er geen voordeel zal ondervinden van een diagnose.
Wel kun je bepalen wanneer een diagnose gemiddeld meer schade zal veroorzaken dan ze zal voorkomen. Die verhouding tussen voor- en nadelen van testen verschilt per ziekte, maar ziet er meestal ongeveer zo uit:
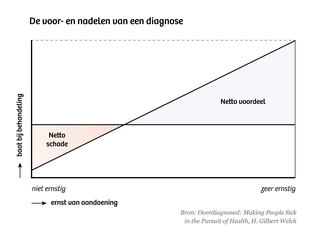
Hoe groter de afwijking, hoe meer nut een behandeling heeft. Van een licht verhoogd cholesterolgehalte zal je meestal geen last krijgen, en met een behandeling heb je dus niet veel te winnen. Maar als je cholesterolgehalte door het dak gaat, is de kans op een hartaandoening wél groot en is een behandeling dus een goed idee.
De nadelen van een behandeling zijn minder afhankelijk van de ernst van de aandoening. Of je cholesterolverlagers nu slikt om een licht verhoogd of om een extreem hoog cholesterolgehalte onder controle te krijgen, de bijwerkingen blijven hetzelfde.
En dus is er bij elke ziekte een punt waar de nadelen van testen gemiddeld groter zijn dan de voordelen. Over waar dat punt precies ligt, wordt in academische kringen driftig gediscussieerd. Maar één ding is duidelijk: meer testen is niet per definitie beter.
Waarom we blijven testen
Waarom blijven we dan toch speuren naar die kleine onregelmatigheden? Daar zijn verschillende redenen voor. Er valt natuurlijk geld te verdienen met meer diagnoses. Voor de farmaceutische industrie is de redenering eenvoudig: meer diagnoses = meer behandelingen = meer winst. En dus sporen ze bevolking en artsen aan om te testen, testen, testen. Net zoals ze hun stinkende best doen om steeds kleinere afwijkingen toch als ziekte te laten bestempelen.
Maar het is te eenvoudig om alle schuld af te wentelen op die vermaledijde industrie. Het probleem zit dieper.
In een Amerikaanse studie* vond 87 procent van de respondenten testen op kanker bijna altijd een goed idee, ongeveer 40 procent vond het zelfs ‘moreel onverantwoordelijk’ om je niet regelmatig te laten testen. We zijn dus zélf vragende partij. Misschien niet verwonderlijk in een samenleving die de illusie koestert dat we alles kunnen controleren, en waarin gezondheid op de eerste plaats een individuele verantwoordelijkheid is.
Het helpt ook niet dat de schade die overdiagnose aanricht nauwelijks zichtbaar is. Als je je laat testen en er wordt iets gevonden en behandeld, dan prijs je je gelukkig dat je er op tijd bij was. Dat die diagnose en behandeling misschien totaal nutteloos waren, komt niet eens in je op. Ook als arts word je zelden geconfronteerd met de schade die te veel diagnoses en behandelingen aanrichten. De overgediagnosticeerde patiënt denkt dat ze gered is omdat jij tijdig ingegrepen hebt, dus die klaagt niet. Maar bij een patiënt die je te laat hebt getest – de schade is aangericht en jammer genoeg onomkeerbaar – kan je jezelf wel voor de kop slaan: waarom heb ik er niet eerder aan gedacht om hem of haar te testen?
Hoe krijgen we minder overdiagnose?
Als industrie, artsen én patiënten allemaal meer willen testen, hoe kunnen we deze epidemie van overdiagnoses dan indammen?
Ten eerste door patiënten en artsen beter te informeren. De meeste patiënten krijgen voor ze getest worden niets te horen over de mogelijke nadelen. Niet verwonderlijk: artsen zijn er zelf zelden goed van op de hoogte.* Dat kan dus nog beter. En dat zal een verschil maken. In 2007 onderwierpen enkele onderzoekers in Nieuw-Zeeland elf vrouwen aan een tweedaagse snelcursus over overdiagnose bij borstkanker. Vóór die opleiding vonden alle vrouwen vroeg testen bij borstkanker een goed idee. Na de cursus waren tien van de elf vrouwen van mening veranderd.*
Als je iets een ‘ziekte’ noemt, lijkt het vanzelfsprekend om die ook te behandelen
Maar misschien moeten we nog verder gaan en ook eens nadenken over onze definitie van ziekte. Woorden zijn belangrijk. Als je iets een ‘ziekte’ noemt, lijkt het vanzelfsprekend om die ook te behandelen. Als we elke onregelmatigheid die we kunnen opsporen tot ziekte bestempelen, zal er dus veel behandeld worden. Te veel. En dus stellen enkele onderzoekers *bijvoorbeeld voor om spaarzamer om te springen met de term ‘kanker’ en een andere naam te verzinnen voor de prille onregelmatige celgroei die zelden uitgroeit tot iets ernstigers. Net zoals er wetenschappers* zijn die ijveren om mensen met licht verhoogde cholesterol, bloeddruk of botdensiteit niet meer ‘ziek’ te noemen.
Meer is niet altijd beter. Als we blind blijven voor de nadelen van te veel diagnoses en te veel behandelingen, zal Dr. Knock uiteindelijk gelijk krijgen. Dan is elke gezonde persoon iemand die nog niet weet dat hij ziek is.

