Waarom onze dure medicijnen duurder blijven dan de zorgverzekeraar wil

Zorgverzekeraars moeten alle dure medicijnen vergoeden waar patiënten wettelijk aanspraak op maken. Tegelijkertijd mogen ze de zorgkosten niet te hard laten stijgen. Hoe ziet het onderhandelen over de prijs van dure medicijnen er eigenlijk uit? Dat blijkt krankzinnig ondoorgrondelijk.
Al na twee interviews met zorgverzekeraars over dure geneesmiddelen heb ik dusdanig veel kleffe citaten verzameld dat ik op een zorgkletskoekbingoavond hoge ogen zal gooien.
Toch begrijp ik, na het herlezen van de zestig pagina’s transcript, wel waarom zorgverzekeraars op het bijna neurotische af herhalen dat zij er toch ook voor de premiebetaler zitten. De premiebetaler die zowel toegang, kwaliteit als betaalbaarheid verlangt.
Ook al spreekt dat voor de ziekenhuizen allang niet meer voor zich. Want de ziekenhuisuitgaven mogen ook dit jaar niet met meer dan 1 procent groeien. En de zorgverzekeraar is de belangrijkste uitvoerder van wat je een beulenkarwei mag noemen: alleen al de uitgaven aan dure geneesmiddelen stijgen jaarlijks voor de meeste ziekenhuizen met zo’n 10 procent.
Wat doet deze omstreden partij in de gezondheidszorg eigenlijk om zich uit die lastige spagaat te redden? En maakt de verzekeraar wel kans tegen de farmaceutische industrie, de ultieme begunstigde van een zo ondoorgrondelijk mogelijk vergoedingssysteem?
Voordat we aan dit soort vragen toekomen, is het goed eerst enkele basisvragen de revue te laten passeren:
Hoe werkt het vergoeden van een duur geneesmiddel eigenlijk?
Anders dan bij de medicijnen die een patiënt thuis zelf kan toedienen, is er bij dure ziekenhuismedicijnen geen prijscontrole vanuit het Zorginstituut.
‘Voor deze middelen geldt een wettelijke aanspraak als een medisch specialist ze noodzakelijk acht in de zorg die hij pleegt te bieden,’ zegt Lonneke Timmers, adviserend apotheker bij Menzis. Dit wordt ook wel ‘de stand van wetenschap en praktijk’ genoemd.
Een ontwikkelaar van bijvoorbeeld een nieuw kankermedicijn hoeft dus eigenlijk alleen maar te hebben aangetoond dat het middel veilig en effectief is - zeg, een gemiddelde levenswinst van drie maanden - om in Nederland voor vergoeding in aanmerking te komen.
‘Een fabrikant kan dan tienduizend euro vragen. Vijftigduizend euro. Of misschien wel honderdduizend euro per patiënt per jaar,’ legt Timmers uit. ‘Artsen willen hun patiënt natuurlijk verzorgen volgens de laatste stand van wetenschap en praktijk.’
Ziekenhuizen en zorgverzekeraars moeten jaarlijks onderling uitvechten hoe dit wordt betaald. Maar vanaf hier wordt het ondoorzichtig.
Ze onderhandelen over prijzen waarvan vrijwel niemand weet hoe hoog ze exact liggen
Ze onderhandelen namelijk over prijzen waarvan vrijwel niemand behalve een klein groepje ziekenhuispersoneel en de salesafdeling van de farmaceutische bedrijven weet hoe hoog ze exact liggen.
En omdat de dure geneesmiddelenuitgaven een stuk harder stijgen dan de ziekenhuisbudgetten in zijn geheel mogen doen, begrijp je dat de medicijnen als een koekoeksjong andere zorg uit het ziekenhuis dreigen te gooien.
Op zoek naar besparingen dus, om verdringing tegen te gaan.
Hoe? Door bijvoorbeeld patiënten zo snel mogelijk over te laten stappen op goedkopere, vergelijkbare producten, om zo de financiële ruimte te creëren voor de nieuwste middelen waarvoor simpelweg nog geen goedkoper alternatief op de markt is.

Hoe gaan de onderhandelingen dan?
Het begint allemaal bij de maximale te vergoeden prijs voor een duur geneesmiddel. Een zorgverzekeraar mag ziekenhuizen wettelijk niet méér vergoeden dan dit bedrag, maar wel minder.
Wat volgt is een schimmig steekspel tussen verzekeraar en ziekenhuis. Zij bakkeleien over hoeveel procent er van de maximum te vergoeden prijs af moet. En of er een totaalafspraak komt of niet. Ofwel: welke korting een ziekenhuis ten minste zal moeten bedingen bij een farmaceutisch bedrijf en met hoeveel geld een ziekenhuis het in sommige gevallen een jaar zal moeten uitzingen.
‘Als verzekeraar wil je niet te veel vergoeden als een ziekenhuis een goede afspraak heeft met een farmaceut, maar ook zeker niet te weinig,’ zegt Timmers. ‘Hoe prikkel je zo dat er geen sprake zal zijn van overbehandeling, maar ook niet van onderbehandeling, dat is steeds de vraag. Te veel betalen voor de ene zorg leidt namelijk tot verdringing van de andere zorg.’
De verzekeraar kan vooral kortingen afdwingen bij middelen waarvoor meerdere, vergelijkbare alternatieven op de markt zijn, stellen twee inkopers van zorgverzekeraar VGZ, Saïd Zarroy en Maarten Loof. Voor reumamedicijnen kun je als verzekeraar veel meer korting eisen dan voor kankermedicijnen, bijvoorbeeld. Omdat binnen die eerste categorie verschillende aanbieders actief zijn met vergelijkbare producten, waarvan enkele geen octrooibescherming meer genieten.
Toch kan een verzekeraar formeel niet eisen dat een ziekenhuis een vergelijkbaar, goedkoper middel gaat voorschrijven - bijvoorbeeld een biosimilar. Sterker, in het huidige declaratiesysteem kan een verzekeraar niet zien welke versie van een middel in een ziekenhuis wordt voorgeschreven, omdat er op stofnaam wordt gedeclareerd. En die is bij biosimilars en merkproducten hetzelfde.
Hoe stuur je het ziekenhuis dan toch zodanig dat ze biosimilars gaan gebruiken? ‘Wij kijken naar de hoeveelheid aanbieders en zien natuurlijk ook een aantal biosimilarfabrikanten de markt op komen’, vertelt Zarroy. ‘Als dat zo is, schatten we in hoeveel besparingen daardoor kunnen worden behaald en verlagen we het vergoedingstarief over de hele linie.’
Maar waarom gaat dat zo moeizaam?
Een beetje ezeltje-prik met premiegelden dus. De verzekeraar onderhandelt met een blinddoek om, zou je kunnen zeggen. Wat misschien ook wel verklaart waarom de invoering van deze goedkopere middelen niet vlekkeloos verloopt.
‘Veel ziekenhuizen begrijpen de urgentie van biosimilars gek genoeg niet goed,’ zegt Loof.
Een medische verklaring ligt niet voor de hand, denkt zijn collega Zarroy: ‘Het lijkt me evident dat er prikkels zijn die het voorschrijven van biosimilars belemmeren. In Noorwegen en Denemarken gebruiken bijna alle patiënten binnen enkele maanden na marktintroductie een biosimilar. Zonder problemen. Dan is het toch wel vreemd dat dat in Nederland niet lukt.’
Er zijn in dit systeem allerlei trucs mogelijk om de prijzen zo lang mogelijk hoog te houden
De creatieve manier waarop de innovatieve bedrijven de inkoopkracht van de ziekenhuizen en de zorgverzekeraars proberen te versnipperen, speelt daarbij een belangrijke rol. Er zijn in dit systeem allerlei trucs mogelijk om de prijzen zo lang mogelijk hoog te houden.
Dat kan naar ik weet in elk geval op de volgende manieren:
- Het overstappen naar een biosimilar als onverantwoord en onveilig propageren.
- Voordat een monopoliepositie ten einde is, patiënten laten overstappen op een nieuw (niet per se beter, maar wel marktbeschermd) product - of zelfs op een ouder middel in een nieuwe toedieningsvorm.
- Ziekenhuizen verleiden met kortingen op andere producten, om zo te vermijden dat ziekenhuizen in gezamenlijke inkoopconstructies stappen.
Alle drie de strategieën beogen hetzelfde: ‘Dan ontloop je als bedrijf de concurrentie op je oude product, zodra daar bijvoorbeeld een biosimilar van op de markt komt,’ zegt VGZ-woordvoerder Dennis Verschuren. ‘Want die patiënten zullen niet zomaar worden overgezet op de biosimilar van het origineel.’
De volgende opvallende voorbeelden laten zien hoe dat in zijn werk gaat.

Patiëntbelangenclubs die misleidende informatie verstrekken
Het overstappen naar een biosimilar als onverantwoord en onveilig propageren, zoals de Stichting Eerlijke Geneesmiddelenvoorziening deed, een als patiëntclub vermomd vehikel van een advocatenkantoor met grote farmaceutische bedrijven als belangrijkste cliënten.

Roche: korting op hetzelfde product met andere toedieningswijze
Fabrikant Roche biedt oplopende kortingen aan als ziekenhuizen de kaskrakers Mabthera en Herceptin subcutaan gaan toedienen in plaats van intraveneus, vertellen ingewijden, vermoedelijk om zo te voorkomen dat biosimilaraanbieders later met een intraveneuze kopie makkelijk marktaandeel kunnen claimen.
Beide middelen zijn namelijk al vrij van patent en het is een kwestie van tijd voordat de eerste namaakproducten op de markt zullen verschijnen.
Roche wil ‘vanwege de vertrouwelijkheid niet op kortingen voor specifieke producten of toedieningsvormen’ ingaan, laat het in een reactie weten. Het bedrijf zegt op alle producten kortingen te geven en daarnaast niet perse tegen biosimilars te zijn. Wel vindt het bedrijf - net als lobbyorganisatie Nefarma - dat bestaande patiënten liever niet overgezet worden op een goedkoper product puur om financiële redenen.

Sanofi: onderzoek met onduidelijke wetenschappelijke meerwaarde
Iets vergelijkbaars lijkt de Franse fabrikant Sanofi ook voornemens te zijn met zijn nieuwe sterker gedoseerde insuline Toujeo. Diens voorganger, Lantus, heeft sinds kort concurrentie gekregen van een biosimilar van het Amerikaanse bedrijf Eli Lilly.
Sanofi stuurde eind vorig jaar een e-mail aan verpleegkundigen waarin flinke beloningen werden beloofd als ze zouden meewerken aan de Orwelliaans getitelde ‘OPTIN-D studie’
Vermoedelijk om artsen enthousiast te krijgen en patiënten zo snel mogelijk overgezet te krijgen op het nieuwe middel waarvoor geen directe concurrenten in de markt zijn, stuurde een commercieel medewerker van Sanofi eind vorig jaar een e-mail aan diabetesverpleegkundigen waarin flinke beloningen werden beloofd als ze zouden meewerken aan de Orwelliaans getitelde ‘OPTIN-D studie’ voor het nieuwe medicijn.
Een doodzonde, want commercieel medewerkers van farmabedrijven mogen zich officieel niet bemoeien met de wetenschappelijke ambities van de onderneming.
De beloning voor inschrijvende verpleegkundigen in zo’n dertig zorginstellingen? Een pittige duizend euro opstartkosten, nog eens gevolgd door 225 euro per patiënt die het onderzoek voltooit.
Is dit een seeding trial, een onderzoek met nauwelijks wetenschappelijke meerwaarde, hoofdzakelijk opgezet om behandelaars bekend te maken met het duurdere Toujeo? Nonsens, zegt het bedrijf in een reactie. De studie en de vergoedingen daarvoor voldoen aan de strikte criteria van onafhankelijke medici, aldus Sanofi.
En hoewel de studie niet is beoordeeld door een door de CCMO erkende medisch ethische toetsingscommissie, heeft een afvaardiging van de Code Geneesmiddelenreclame (CGR) vooraf wel geoordeeld dat de studie door de beugel kan. Niettemin werd er door een arts een klacht ingediend bij de Inspectie voor de Gezondheidszorg.

MSD: brief aan ziekenhuizen
Of neem de brief van de firma MSD aan ziekenhuisbesturen van vorig jaar, waarin subtiel beschreven wordt waarom ziekenhuizen niet meteen mee zouden moeten werken aan gezamenlijke inkoopacties van de goedkopere concurrent van MSD’s eigen medicijn Remicade. VGZ organiseert een dergelijke tender.
Een ‘eenzijdige benadering’ alleen maar gericht op het bedingen van prijskorting, noemt algemeen directeur Guus van der Vat in de brief de inkoopactie van de verzekeraar. MSD kan misschien wel meer betekenen voor een ziekenhuis dan de zorgverzekeraar.
Van der Vat hoopt dan ook snel met het ziekenhuis om de tafel te kunnen om ‘de prijs, kwaliteit en doelmatigheid’ van de inzet van drie specifiek zeer dure MSD-medicijnen als Remicade, Simponi en Keytruda te kunnen bespreken. ‘Maar ook andere onderdelen van onze portfolio kunnen daarbij natuurlijk aan de orde komen.’
Wordt hier gesuggereerd dat er wel een dealtje te maken is over een aantal unieke monopolieproducten van MSD, zolang ziekenhuizen maar niet op grote schaal overstappen naar de goedkopere concurrent van een van de uit patent gelopen kaskrakers van de Amerikaanse farmaciegigant?
MSD is zich van geen kwaad bewust en zegt in een reactie ‘niet tegen de komst van biosimilars te zijn’ noch tegen grootschalige inkoop, maar vindt wel dat patiënten op het bestaande middel moeten kunnen blijven staan indien ze dat willen. Tegelijkertijd moet ook de waarde van geneesmiddelen en eventuele ‘doelmatigheidsoplossingen’ van het bedrijf, zoals koeloplossingen, meegewogen worden, en moet er niet blindgestaard worden op ‘alleen prijskorting’ op de geneesmiddelen.
Kortom: er zijn nog genoeg manieren waarop fabrikanten het verzekeraars moeilijk maken de onderkant van de markt open te breken.
Hoe zit het met de bovenkant?
En landelijke inkoop dan?
Minister Edith Schippers (Volksgezondheid, Welzijn en Sport, VVD) koopt nieuwe, dure middelen steeds meer landelijk in via haar ministerie. Klinkt logisch. Maar het is zeer de vraag of het werkt.
Nieuwe, extreem dure middelen kunnen tegenwoordig in ‘de sluis’ worden geplaatst; een ambtelijke naam voor het feit dat ze na de wetenschappelijke registratie niet meteen vergoed mogen worden door de verzekeraar. Het Zorginstituut moet eerst beoordelen hoeveel het middel per kwalitatief gewonnen levensjaar kost - aan de hand van het dossier van de fabrikant, welteverstaan.
Het ‘Buro Financiële Arrangementen Geneesmiddelen’ sluit geheime deals - er werken vijf ambtenaren
Daarbij geldt een informeel plafond van zo’n 80.000 euro. Is het middel veel duurder? Dan adviseert het Zorginstituut het ministerie vaak de prijs naar beneden te onderhandelen door middel van een geheime afspraak, ook wel een ‘financieel arrangement’ geheten. Deze deals worden door een speciaal bureautje gesloten, het ‘Buro Financiële Arrangementen Geneesmiddelen’. Hier werken vijf ambtenaren.
Zodra zo’n geheime deal beklonken wordt, maakt de minister bekend dat het medicijn vergoed wordt en kunnen ziekenhuizen het gaan inzetten. Aan het eind van het jaar stort het bedrijf de geheime korting terug in een fonds dat alle geheime kortingen op dure middelen onherleidbaar terugstort naar de zorgverzekeraars.
En dat heeft bizarre consequenties...
In januari maakt minister Schippers bekend dat ze een geheime korting heeft weten te bedingen op het middel Opdivo. Het middel werd al enige tijd vergoed voor de behandeling van melanoom, maar het Zorginstituut concludeerde dat het voor de behandeling van longkanker veel te duur was. Waarna het - alleen voor longkanker - in de ‘sluis’ werd gezet voor een geheim arrangement.
Maar de geheime prijs die werd afgesproken? Die geldt voor álle kankersoorten.
‘Opdivo werd voor longkanker te duur bevonden, maar de uiteindelijke geheime prijsafspraak geldt nu ook voor de indicatie melanoom,’ zegt Loof van VGZ. ‘Terwijl voor melanoom een officieel even duur en vergelijkbaar middel op de markt is, waar we dus al over konden onderhandelen met een aantal ziekenhuizen.’
Landelijke inkoop heeft in dit specifieke geval dus ironisch genoeg geleid tot een doolhof waarin drie betalende partijen van elkaar niet weten wat de behandeling van melanoom precies kost.
Ga maar na: het ministerie heeft een geheime afspraak met fabrikant A, de ziekenhuizen onderhandelen individueel met fabrikant B, de verzekeraars onderhandelen vervolgens met de individuele ziekenhuizen over een vergoedingstarief voor het middel van fabrikant B zonder dat ze weten wat er per ziekenhuis voor wordt betaald, maar kunnen dat nog slechter dan normaal omdat ze niet weten voor welk bedrag fabrikant A zijn middel slijt bij het ministerie.
En alsof het allemaal nog niet ingewikkeld genoeg is: later dit jaar krijgt het middel van fabrikant B zo goed als zeker een vergunning voor longkanker, waarna het door de minister in de sluis zal worden geplaatst. Waarna opnieuw een geheime achterkamerdeal volgt.
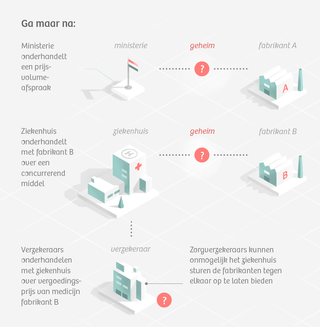
De verzekeraar krijgt ook dan niets te horen over de geheime deal van het ministerie.
‘Zolang we geen inzage krijgen in de geheime prijsafspraken van het ministerie zijn we vleugellam,’ zegt Timmers.
De volgende stap: op de stoel van de ambtenaar
Van minder dure ziekenhuismedicijnen moet in de toekomst ook bepaald gaan worden of ze voor vergoeding in aanmerking komen. Minister Schippers vindt dit dan juist wel weer een taak van zorgverzekeraars en niet van het Zorginstituut.
Maar dreigt belangenverstrengeling niet als de partij die het geld beheert zich ook gaat mengen in de discussie over welke geneesmiddelen aanspraak maken en welke niet?
Timmers wil niet spreken van een belangenconflict, maar is niettemin terughoudend: ‘Wij hebben liever dat het Zorginstituut groter wordt, dan dat moeilijke pakketbeslissingen worden doorgeschoven naar de verzekeraars.’
‘We vragen ons af of we hier wel de juiste partij voor zijn,’ vult Loof van VGZ aan. ‘Kunnen wij onafhankelijk beoordelen of een medicijn wel of niet vergoed moet worden als wij ook degenen zijn die uiteindelijk betalen?’
Niettemin zijn de zorgverzekeraars schoorvoetend de zogenoemde ‘Commissie Duiding’ aan het inrichten. Deze moet gaan oordelen over de middelen waar het Zorginstituut geen tijd voor heeft.
Want ondanks de bezwaren tegen de sluis en de ‘Commissie Duiding’ zijn beide verzekeraars blij dat er eindelijk actie ondernomen wordt om iets te doen aan de nauwelijks gereguleerde instroom van ziekenhuismedicijnen, of dat nu via geheime deals van het ministerie is of met oneigenlijke samenwerkingsverbanden waar ook de verzekeraar voor wordt gevraagd. Want iemand zal iets moeten doen, is de boodschap.
‘De ‘sluis’ is nog lang niet ideaal, maar op dit moment de beste oplossing,’ zegt Loof. Collega Zarroy hoopt dat de eerste stap naar het inperken van de macht van de farmaceutische industrie is gezet. ‘De industrie vindt het spuugvervelend dat er allianties in de markt ontstaan.’
Die vermaledijde samenwerking waar ik zo vaak in de transcripten op stuitte, voor de verzekeraars lijkt hij er te gaan komen. De bedrijven gedijen het best bij de individuele bezoekjes aan de specialist, de apotheken, de ziekenhuizen, constateert Zarroy. ‘Om het spelletje te spelen dat ze gewend zijn, waar ze zo goed in zijn. Verdeel en heers. Dat is de kracht van de farmaceutische industrie.’

