Waarom zorgverzekeraars met liefde de boeman uithangen
In mijn vorige stuk schreef ik over huisartsen die in opstand kwamen tegen de efficiëntiedwang van zorgverzekeraars. Vandaag de andere kant van het verhaal: hoe denken zorgverzekeraars goede én betaalbare zorg te bewerkstelligen? Directeur zorginkoop Jeanette Horlings-Koetje van VGZ vertelt over het noodzakelijke kwaad van meer bureaucratie in de zorg.
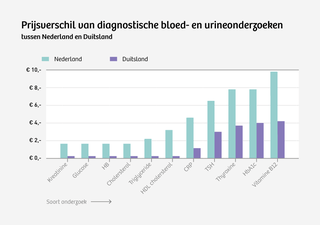
Een enkele grafiek, meer heeft directeur zorginkoop Jeanette Horlings-Koetje van VGZ niet nodig om te illustreren waarom zorgverzekeraars volgens haar soms hun tanden moeten laten zien aan zorgaanbieders. De rekenmeesters van VGZ hebben de kosten van diagnostisch laboratoriumonderzoek in Nederland en Duitsland met elkaar vergeleken. Het prijsverschil is groot. De Nederlandse laboratoria rekenen gemiddeld het viervoudige voor diagnostisch bloed- of urineonderzoek.
Zorgverzekeraar VGZ is vastbesloten de kosten voor het labonderzoek te verlagen. Het nieuwe VGZ-beleid ten aanzien van de laboratoria is in 2013 afgekondigd en kwam de verzekeraar direct op veel kritiek van artsen en laboranten te staan. Maar Horlings-Koetje is bereid de weerstand te trotseren. ‘Als we kunnen besparen op zorgkosten, zonder dit ten koste te laten gaan van de kwaliteit van de zorg, moeten we het doen.’ Het is precies wat ook minister Edith Schippers (VVD, Volksgezondheid) beoogt wanneer ze zegt dat de verzekeraar soms ‘de rol van boeman’ moet spelen.
Horlings-Koetje oogt vriendelijk, op het hartelijke af. Aan een journalistieke serie over bureaucratie in de zorg werkt ze graag mee. ‘We willen uitleggen waarom we doen wat we doen.’ Tijdens een anderhalf uur durend interview, betoont Horlings-Koetje zich de redelijkheid zelve. Ze poneert geen stellingen zonder cijfermatige onderbouwing.
En ja, ze is bekend met de kritiek die veel zorgverleners hebben op ‘de zorgverzekeraars.’ Verzekeraars zouden zorgverleners overstelpen met bureaucratie en zich gedragen als kille boekhouders die vooral oog hebben voor kosten.
Maakt dat haar rol in het zorgstelsel tot een ondankbare? Horlings-Koetje: ‘Zo voelt het nooit. Ik mag mij dagelijks inzetten voor betaalbare, betere zorg. Dat is juist zinvol en dankbaar werk.’
Inefficiënte bedrijfsvoering
Terug naar de laboratoria, daar zien we pas echt hoe zorgverzekeraars werken. Het prijsverschil tussen Nederlandse en Duitse labs laat zich niet verklaren door de kwaliteit van het onderzoek. Kwalitatief scoren de goedkope Duitse labs beter dan de duurdere Nederlandse diagnostische centra. De bedrijfsvoering in labs in beide landen verschilt echter fors. Een paar cijfers: een voltijds laborant in een Nederlands lab levert gemiddeld honderd analyses per dag, tegenover vijfhonderd in Duitsland. En Nederland heeft met 160 labs bovendien veel meer laboratoria per hoofd van de bevolking dan Duitsland.
Als we onze laboratoria stimuleren om twee keer zo efficiënt te werken, dan kunnen we alleen als VGZ al 60 miljoen euro besparen
Vanwege de overcapaciteit draaien de Nederlandse labs nog niet eens op halve kracht. In een gemiddeld diagnostisch laboratorium wordt in Nederland maar vijf uur per dag gewerkt, gedurende tweehonderd dagen per jaar. De Duitsers tonen dat het met een slimmere organisatie ook anders kan. Daar draaien de machines in een gemiddeld lab 24 uur per dag, gedurende driehonderd dagen per jaar.
Wat Horlings-Koetje betreft hoeven de Nederlandse labs niet per direct over te schakelen naar 24-uursdiensten. ‘Maar als we onze laboratoria stimuleren om twee keer zo efficiënt te werken, dan kunnen we alleen als VGZ al 60 miljoen euro aan zorgkosten besparen,’ zegt Horlings-Koetje. Investeringen in de dure machines in de labs worden dan sneller terugverdiend. VGZ heeft een kwart van de zorgmarkt in handen. De potentiële besparing voor de Nederlandse zorg als geheel bedraagt dus 240 miljoen euro per jaar. Dat is 1,50 euro per verzekerde per maand.
En wat verandert er voor die verzekerde? Als VGZ vasthoudt aan het gekozen beleid, zal een deel van de diagnostische laboratoria moeten worden gesloten. ‘De patiënt merkt hier niets van,’ benadrukt Horlings-Koetje: ‘Het aantal prikpunten blijft gelijk, alleen zal het bloed soms wat verder moeten reizen.’
De macht van de verzekeraar
De verzekeraar probeert deze efficiëntieslag af te dwingen door prijsafspraken te maken met voorkeurslaboratoria. Artsen worden met financiële prikkels gestimuleerd hun bloed- en urinemonsters voortaan naar de voorkeurslabs te sturen.
Dit beleid is niet onomstreden. Begin dit jaar weigerde een groep van vijfhonderd Noord-Hollandse en Limburgse huisartsen bijvoorbeeld nog een contract met VGZ vanwege dat voorkeursbeleid. De huisartsen vinden dat VGZ ze te veel tot ‘een verlengde arm van de verzekeraar’ maakt.
Nog een kritiekpunt: VGZ laat de laboratoria weinig keuze. Labs die weigeren mee te werken, verliezen werk en zijn gedoemd te verdwijnen. De laboratoria die wel meewerken, moeten opeens een veel hogere productie gaan draaien om de omzet op peil te houden. Pijnlijke reorganisaties zijn dan in veel gevallen onvermijdelijk.
‘Wij begrijpen heel goed dat dit vervelend is voor de laboratoria die het treft,’ zegt Horlings-Koetje. ‘Maar soms hebben zorgaanbieders nu eenmaal een kritische blik van buiten nodig om vooruit te komen.’ Het beleid van VGZ heeft al tot de eerste fusies tussen laboratoria geleid.
Het voorbeeld van de laboratoria staat niet op zichzelf. Horlings-Koetje noemt ook de slepende ruzie binnen de wetenschappelijke vereniging van de intensive care-dokters. De intensivisten uit grote en kleine ziekenhuizen staan al vijf jaar lijnrecht tegenover elkaar over de vraag of een intensive care 24 uur per dag bemand moet zijn door een intensivist.
Grote ziekenhuizen vinden van wel. Kleine ziekenhuizen, die vaak niet over voldoende intensivisten beschikken om de afdeling 24 uur per dag te bemannen, achten het niet noodzakelijk om permanent een intensivist op de afdeling te hebben. De inspectie is bezorgd over de kwaliteit van de intensieve zorg in kleine ziekenhuizen, maar grijpt in afwachting van een nieuwe richtlijn van de wetenschappelijke vereniging vooralsnog niet in. Horlings-Koetje: ‘Moeten we dan nu maar met zijn allen jaren achterover blijven leunen tot de intensivisten hun ruzie hebben bijgelegd, of zijn patiënten er meer bij gebaat als wij nu als verzekeraars gaan ingrijpen?’
Waarom de discussie zo lastig is
Bij discussies tussen zorgverleners en verzekeraars is het voor buitenstaanders – van politici en beleidsmakers tot journalisten en patiënten – vaak nauwelijks te beoordelen wie er gelijk heeft. Zorgverleners die zich verzetten tegen het scherpe inkoopbeleid van verzekeraars, stellen vaak dat verzekeraars als VGZ uitsluitend naar de prijs kijken en hun beleid ten koste gaat van de kwaliteit van zorg.
Zorgverzekeraars beweren doorgaans juist het tegenovergestelde. Zo koopt VGZ heupoperaties voor de goedkopere naturapolissen naar eigen zeggen uitsluitend in bij de beste chirurgen. De gedachte is simpel. Goede chirurgen maken minder fouten, waardoor de kans op hersteloperaties achteraf kleiner is en de patiënt sneller revalideert.
Het lijkt technisch onmogelijk om tussen verzekeraars en zorgverleners een zuivere discussie over kwaliteit versus prijs te voeren. Beiden hebben immers een enorm economisch belang om de discussie in hun voordeel te beslissen.
Het geld dat we besparen op de labs kunnen we gebruiken om dure behandelingen voor ernstig zieke patiënten te betalen
‘Zorginstanties zijn ook gewoon bedrijven,’ zegt Horlings-Koetje. In de tijd dat er veel verdiend kon worden aan diagnostisch onderzoek, schoten de laboratoria als paddenstoelen uit de grond. De labs rekenden in de regel het door de zorgautoriteit maximaal toegestane bedrag. ‘Bij ons moeten de laboratoria nu 30 procent onder het maximumtarief leveren om in aanmerking te komen voor een contract als voorkeursaanbieder,’ zegt Horlings-Koetje.
De aankondiging van dit besluit, eind 2013, resulteerde in grote woorden van de exploitanten van de labs. ‘Uiteindelijk heeft 95 procent van de labs wel gewoon een contract getekend om tegen de nieuwe voorwaarden te leveren,’ zegt Horlings-Koetje. ‘Ik denk dat dit wel iets zegt over hoeveel ze al die jaren hebben verdiend.’
Horlings-Koetje windt er geen doekjes om. ‘In het geval van de laboratoria is het ons primair om de kosten te doen.’ En ze vindt dat ronduit legitiem: ‘Het geld dat we besparen op de labs kunnen we gebruiken om dure behandelingen voor ernstig zieke patiënten te betalen.’
Zorgverzekeren is nu eenmaal een voortdurende evenwichtsoefening tussen de belangen van patiënten, premiebetalers, zorgaanbieders en zorgverleners. Geen patiënt met een zeldzame ziekte wil te horen krijgen dat zijn of haar medicijn te duur is. Geen premiebetaler wil de kosten nog veel verder laten stijgen. Geen zorgaanbieder bezuinigt graag op de eigen organisatie. En geen zorgverlener ziet zijn inkomsten graag dalen.
Om de afweging goed te kunnen maken, hebben verzekeraars behoefte aan zoveel mogelijk informatie over behandelingen en de bedrijfsvoering van zorgaanbieders. Dit kan leiden tot wat artsen als nodeloze bureaucratie ervaren, erkent ook Horlings-Koetje. Natuurlijk kan de verzekeraar de plank ook misslaan. In het publieke debat is het voor verzekeraars vaak wel lastig om de afwegingen die ten grondslag liggen aan het beleid over het voetlicht te brengen. ‘Wij kunnen onze afwegingen meestal niet in populistische oneliners uiteen zetten.’
De aangescherpte kapitaaleisen
Zorgverleners ervaren verzekeraars veelal als geldwolven, zoveel blijkt wel uit de vele e-mails die ik kreeg op de oproep om ervaringen met de bureaucratie in de zorg te melden. Horlings-Koetje is onderhand gewend aan het stigma, al frustreert het haar soms dat de successen van het inkoopbeleid onderbelicht blijven.
‘Uiteindelijk zijn wij als VGZ een coöperatie zonder winstoogmerk, de polishouders zijn onze leden.’ Nederlandse zorgverzekeraars hebben de taak namens hun polishouders betaalbare, hoogwaardige zorg in te kopen. Als een verzekeraar aan het einde van het jaar geld overhoudt, wordt dit bedrag in de regel het volgende jaar teruggegeven aan de polishouders in de vorm van een premiekorting. In theorie dan.
Zoals zorgverleners gefrustreerd raken over afgedwongen afspraken door de machtige zorgverzekeraar, zo voelen zorgverzekeraars zich niet gehoord door de bureaucraten uit Brussel
‘Vanwege de aangescherpte bankenregels zijn we als VGZ nu verplicht onze reserves te verhogen tot 1,8 miljard euro,’ zegt Horlings-Koetje. De verplichte ophoging van het eigen vermogen vloeit voort uit de strengere kapitaaleisen die de financiële sector krijgt opgelegd om een herhaling van de bankencrisis uit 2008 te voorkomen.
Maar zoals zorgverleners soms gefrustreerd raken over wat ze ervaren als eenzijdig van boven afgedwongen afspraken door de machtige zorgverzekeraar, zo voelen de Nederlandse zorgverzekeraars zich niet gehoord door de bureaucraten uit Brussel die hen onder hetzelfde kapitaalregime scharen als de banken.
‘In tegenstelling tot sommige banken doen wij niet aan riskante beleggingen en zijn onze kosten goed te voorspellen.’ Met een kwart van de markt heeft VGZ een dwarsdoorsnede van de Nederlandse bevolking in de portefeuille. Op basis van de demografie is de zorgconsumptie van de polishouders per jaar vrij precies te voorspellen. Daarnaast heeft de verzekeraar een buffer nodig in het geval een ziekenhuis met veel polishouders van VGZ dreigt om te vallen. Horlings-Koetje: ‘Maar ik zou niet weten wat voor ramp zich in Nederland moet voltrekken willen we die volledige 1,8 miljard euro nodig hebben.’
De strengere kapitaaleisen dwingen de verzekeraar een deel van de winst te parkeren. Dit geld is niet beschikbaar voor de zorg.
Onzichtbare successen

Politiek opportunisme bemoeilijkt het de verzekeraars eveneens om hun successen voor de premiebetalers zichtbaar te maken. Horlings-Koetje: ‘We hebben als verzekeraars het afgelopen jaar 800 miljoen euro aan zorgkosten weten te besparen.’
De verzekeraars wilden hun polishouders laten profiteren van de besparing, met een premieverlaging van ongeveer 47 euro per verzekerde per jaar. Door polishouders te laten delen in het succes van het inkoopbeleid, hoopten de verzekeraars ook onder zorgverleners meer draagvlak te kunnen creëren voor het inkoopbeleid. Minister Schippers van Volksgezondheid doorkruiste het plan.
De kosten van een Nederlandse zorgverzekering worden slechts voor de helft betaald door de polishouders. De andere helft wordt gefinancierd uit belastingen, die via het budget van ministerie van Volksgezondheid aan de verzekeraars wordt uitgekeerd. Schippers heeft naar aanleiding van de door de verzekeraars gerealiseerde besparing op de zorgkosten de toelage dit jaar met 800 miljoen euro verlaagd om de begroting van haar ministerie kloppend te maken. Horlings-Koetje: ‘Het is alsof je als kind een extra klusje in huis doet, en je ouders je als beloning minder zakgeld geven.’
Boeman?
Rest de vraag: zijn Jeanette Horlings-Koetje en haar collega-zorginkopers boemannen of onbegrepen strijders voor een goede zaak? Zeker is dat ze het nooit iedereen naar de zin kunnen maken. Ook een zorgeuro kan maar één keer worden uitgegeven. Hoe meer verzekeraars kunnen besparen op de zorg (zonder de kwaliteit te schaden), hoe langer een moeizame ethische discussie over bijvoorbeeld de prijs van een mensenleven kunnen worden uitgesteld. Hier kun je moeilijk tegen zijn.
Maar om de besparingen te realiseren, hebben verzekeraars behoefte aan veel praktijkinformatie. Te veel, vinden veel zorgverleners. Zelfstandige huisartsen voelen zich onderhand meer manager dan dokter. Ziekenhuisartsen worden tureluurs van het ondoorzichtige declaratiesysteem. Toch kun je verzekeraars hun behoefte aan informatie, gezien hun taak binnen dit stelsel waarin zij verantwoordelijk zijn voor prijs en kwaliteit, moeilijk verwijten.
De vraag zou dus eigenlijk moeten zijn: hebben we in Nederland wel voor het juiste systeem gekozen om de kosten van de zorg in bedwang te houden? Hierover gaat het volgende grote verhaal in deze serie over bureaucratie in de zorg.

