Hoe de dokter steeds meer een administratief medewerker werd

Zorgmedewerkers zijn tegenwoordig tot wel 40 procent van hun tijd kwijt aan het invullen van formulieren. Schattingen wijzen erop dat zo 10 tot 12,5 miljard euro per jaar in zorgbureaucratie verdwijnt. Waarom is dit systeem ooit zo opgetuigd? En kan het anders?
Dokter Robert Kreis is 33 jaar oud als hij toetreedt tot de chirurgenmaatschap van het Rode Kruis Ziekenhuis in Beverwijk. Het is 1977. Als jongste maat wordt Kreis opgezadeld met de administratie. Na lange dagen snijden in de operatiekamer, stelt hij ’s avonds de nota en declaraties van de maatschap op.
Niemand maalt dan nog om de kosten van de zorg. Het zijn de nadagen van het kabinet-Den Uyl en de toegang tot door de overheid georganiseerde zorg geldt als een van de verworvenheden van de nieuwe tijd. De rol van de zorgverzekeraars, dan nog ziekenfondsen, is overzichtelijk. Ze betalen de rekeningen die de dokters uitschrijven.
Van jongste maat is Kreis sindsdien opgeklommen tot befaamd emeritus hoogleraar brandwondengeneeskunde. Het financiële stelsel dat schuilgaat achter de zorgnota is hem bovenmatig blijven fascineren. Al is frustreren misschien een beter woord. ‘Ik ben buitengewoon bezorgd over de richting waarop de zorgverzekeraars zich ontwikkelen,’ zegt Kreis. Zijn stelling: niet de behandelkosten, maar de bureaucratie maken de zorg nodeloos duur.
De stelling van Robert Kreis: niet de behandelkosten, maar de bureaucratie maken de zorg nodeloos duur
Kreis staat niet alleen in die opvatting. Honderden zorgmedewerkers hebben gereageerd op eerdere verhalen in deze serie over de bureaucratie in de zorg. ‘U zou eens moeten weten hoeveel tijd ik als verpleegkundige tegenwoordig kwijt ben aan het invullen van formulieren,’ schrijft een lezer. ‘Ik breng meer tijd door achter de computer dan met patiënten,’ meldt een ander. Met administratie welteverstaan.
Het is ondoenlijk om ieder voorbeeld van ‘overbodige bureaucratie’ in één verhaal te vatten. De teneur van de reacties is echter deze: de administratieve lastendruk is in de zorg sinds de introductie van de zorgverzekeringswet in 2006 enorm verzwaard. En: vroeger was het beter. Maar, klopt dat wel?
Wat ict voor de zorg betekende
In vrijwel iedere beroepsgroep heeft de opkomst van informatietechnologie het werk makkelijker gemaakt. Journalisten zijn dankzij digitale archieven verlost van hun archaïsche en incomplete knipselmappen. Het indienen van declaraties is in de meeste bedrijven dankzij computers een fluitje van een cent geworden. Zelfs de Belastingdienst – niet bepaald een digitale uitblinker – heeft de belastingaangifte dankzij de computer voor miljoenen Nederlanders weten te reduceren tot enkele muisklikken.
Ook in de zorg heeft de computer zijn intrede gedaan. Kreis herinnert zich hoe hij aan het begin van zijn loopbaan zat te hannesen met de eindeloze kaartenbakken van het ziekenfonds. De administratie ging nog volledig handmatig. Op basis van de medische dossiers van de maatschap stelde Kreis de rekeningen op. Voor iedere ingreep bestond een vast laag, middel en hoog tarief, afhankelijk van de complexiteit.

In het belang van de patiënt kon de chirurg soms nog marchanderen met de rekening. ‘Als je wist dat iemand particulier was verzekerd, maar desondanks een relatief smalle beurs had, dan wilden we een complexe ingreep nog weleens onder het lage tarief scharen.’
Ze herinneren zich gewoon niet meer goed hoe het in de oude ziekenfondstijd was
Die ruimte hebben dokters niet meer. Tegenwoordig houden chirurgen – net als iedere andere zorgverlener – hun verrichtingen bij in een computer. De gegevens worden doorgestuurd naar een centrale supercomputer, die de medische verrichtingen groepeert tot zorgproducten, de zogeheten DOT. De verzekeraar krijgt een afschrift en betaalt de rekening.
Dankzij de DOT hoeven de jonge specialisten van nu zich niet meer in de avonduren over de nota van de hele maatschap te buigen. Deze worden automatisch verstuurd. Verzekeraars hoeven de rekeningen niet meer handmatig te verwerken en te betalen. In die zin hebben computers de administratieve last in de zorg verlicht. Directeur Zorg Joël Gijzen van zorgverzekeraar CZ: ‘Ik durf de stelling wel aan dat we nu minder administratieve lasten hebben in de zorg dan twintig jaar geleden.’
De stelling van Gijzen staat haaks op de ervaringen van het gros van het zorgpersoneel. Huisartsen zijn al openlijk in opstand gekomen tegen de door verzekeraars opgelegde bureaucratie. Ziekenhuisartsen zeggen eveneens meer te moeten registreren dan in het oude ziekenfondsstelsel. Gijzen: ‘Ja, dat is een gevoel dat dokters hebben.’ Gijzen, in 1993 begonnen als zorginkoper bij Achmea, noemt de selectieve werking van het geheugen als mogelijke verklaring voor de klachten van dokters. ‘Ze herinneren zich gewoon niet meer goed hoe het in de oude ziekenfondstijd was.’
Het gelijk, of ongelijk, van Gijzen laat zich lastig aflezen uit de cijfers. Zorgverzekeraars lijken redelijk efficiënt georganiseerde bedrijven. Alle Nederlandse zorgverzekeraars besteden tussen de 90 en 95 procent van de door hen opgehaalde premies daadwerkelijk aan zorg. Aan de zijde van de verzekeraar zit dus relatief weinig lucht in het systeem – hetgeen zou kunnen duiden op beperkte bureaucratie. De omvang van de gemiddelde administratieve afdeling van een ziekenhuis neemt weliswaar toe, maar is op het eerste gezicht nog niet zorgwekkend.
De verborgen systeemkosten
Verzekeraars (en andere financiële instellingen) hebben in hun eigen bedrijfsvoeringen dan ook enorm geprofiteerd van de opkomst van informatietechnologie. Waar financiële instellingen voorheen hele volksstammen aan lagergeschoold administratief personeel emplooi boden om handmatig de rekeningen die artsen als Kreis indienden te controleren en te betalen, handelen computers de crediteurenadministratie nu grotendeels automatisch af.
Om de rekeningen te kunnen opstellen, hebben de computersystemen wel gedetailleerde informatie nodig uit de behandelkamers. Uitgerekend dit deel van het proces is niet geautomatiseerd. En dus moeten zorgverleners iedere pleister handmatig invoeren in het systeem.
De macrocijfers tonen niet hoeveel tijd zorgpersoneel kwijt is aan deze administratieve handelingen, maar de indicaties zijn zorgwekkend. ‘Zorgmedewerkers besteden 25 tot 40 procent van hun tijd aan administratieve handelingen,’ zegt Kreis. Hij baseert zich op een waaier aan steekproeven en onderzoeken.
Uit de losse pols schetst de emeritus hoogleraar wat dit zou betekenen. ‘Van het totale budget in de zorg wordt 40 tot 50 miljard euro besteed aan de salarissen van zorgpersoneel. Als een kwart daarvan feitelijk wordt besteed aan verborgen systeemkosten, dan verdwijnt langs deze weg al 10 tot 12,5 miljard euro aan zorggeld in het systeem.’ Iedere maatregel om de toch al relatief zuinige Nederlandse dokters kostenbewuster te laten handelen, valt in het niet bij dit bedrag. Kreis: ‘Deze kosten praten wij niet goed in onze spreekkamers.’
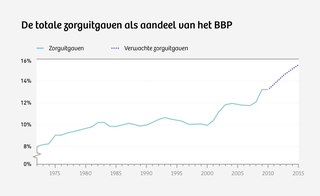
Toegegeven, erg precies zijn de sommetjes van Kreis niet. Verborgen systeemkosten hebben nu eenmaal de vervelende eigenschap dat ze zich lastig laten vangen. Kreis’ sommetje is wel een plausibele verklaring voor de forse kostenstijging in de Nederlandse gezondheidszorg sinds de introductie van het huidige Nederlandse zorgstelsel, dat is gestoeld op de principes van de vrije markt. Eerder voltrok zich in de Verenigde Staten een vergelijkbare ontwikkeling.
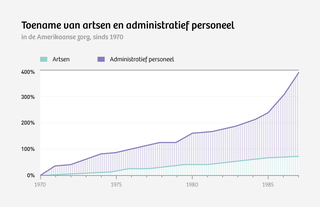
De paradox van de zorg
Gijzen kent de klachten van medisch personeel over de hoge registratiedruk. Volgens de verzekeraar is het nauwgezet registreren van verrichtingen onvermijdelijk binnen het huidige zorgstelsel, waarin de verzekeraar de taak heeft de kostenstijging in de zorg onder bedwang te houden. ‘De rol van de verzekeraars vereist nu eenmaal volledige transparantie,’ aldus Gijzen. ‘Daar hoort ook voor het medisch personeel gewoon bij dat je zaken vastlegt. Dat moet nu inderdaad meer dan vroeger.’
Het is de paradox van de maatschappelijke behoefte om artsen verantwoording te laten afleggen over zorggeld: die controles kosten zelf weer een fortuin
Zorgmedewerkers kunnen zich onmogelijk aan de informatiebehoefte van verzekeraars onttrekken. Artsen die hun registratie niet op orde hebben, ontvangen geen geld. ‘Er waren ziekenhuizen waar ze ontdekten dat ze veel minder konden declareren dan vergelijkbare ziekenhuizen,’ zegt Gijzen. Uit onderzoek van de betreffende ziekenhuisdirecties bleek dat artsen lang niet alle gegevens die ze in het medisch dossier noteerden ook daadwerkelijk in het declaratiesysteem invoerden. Gijzen: ‘Dus nu is er vanuit ziekenhuisdirecties een voortdurende druk op dokters en verpleegkundigen om te registreren.’
Dankzij informatietechnologie kunnen verzekeraars nu meer informatie verwerken dan ooit. Dit stelt verzekeraars beter in staat om te controleren of de premiegelden doelmatig worden besteed. Tegelijk rijst de vraag of de kuur niet erger is dan de kwaal. In de tijd die artsen en verpleegkundigen besteden aan het registreren van hun handelingen, wordt geen patiënt geholpen. Kostbare zorgcapaciteit wordt zo niet optimaal benut. Het is de paradox van de maatschappelijke behoefte om artsen verantwoording te laten afleggen over zorggeld: de controles kosten zelf weer een fortuin.

Een geschiedenis van het stelsel
Kreis heeft in zijn loopbaan talloze stelselwijzigingen de revue zien passeren. De stelselwijzigingen dienen steevast dezelfde twee doelen.
- De stijgende zorgkosten afremmen.
- De onvoorziene bijwerkingen van de vorige stelselwijziging repareren.
Het klassieke ziekenfondsmodel waarin Kreis opgroeide, werd vervangen door een systeem met budgetplafonds. In de jaren negentig kregen ziekenhuizen een vast bedrag per jaar. Financieel-economisch was het een gouden greep. Ziekenhuizen bleven keurig binnen hun budget. Medisch-ethisch was het een drama. Als ziekenhuizen in oktober hun budget hadden opgesoupeerd, deinsden ze er niet voor terug om patiënten voor niet-spoedeisende ingrepen tot het volgende jaar te laten wachten. Kreis: ‘De wachtlijsten die toen ontstonden waren iets vreselijks.’
Met de introductie van marktwerking in de zorg, hoopte politiek Den Haag de wachtlijsten begin deze eeuw definitief tot het verleden te doen behoren. De gedachte is simpel: als een ziekenhuis meer patiënten helpt, verdient het ook meer geld.
Deze marktprikkel is bijzonder effectief gebleken in de strijd tegen wachtlijsten. Ziekenhuizen werden zichtbaar efficiënter en wachtlijsten verdwenen als sneeuw voor de zon. Maar met de marktwerking introduceerde de politiek wel weer een perverse prikkel. Want kwaadwillende ziekenhuizen en dokters konden ook meer gaan verdienen door overbodige operaties en luxebehandelingen aan te bieden.
En dus zetten verzekeraars, aangespoord door de rijksoverheid, nu weer alles op alles om met een streng controleregime te pogen de ‘perverse prikkels’ binnen het systeem te neutraliseren. Het is de vraag hoe duurzaam de methode is. De wachtlijsten in de zorg mogen dan zijn weggewerkt met de eerste generatie DBC’s, de kosten van het stelsel zijn navenant gestegen.

Gijzen: ‘Een collega van mij is gepromoveerd op een berekening dat er tussen de 800 miljoen en een miljard euro per jaar werd geüpcodet met de DBC’s.’ Upcoden is het doelbewust zodanig registreren van behandelingen dat er een hoger bedrag in rekening kan worden gebracht.
Om de DBC-fraude een halt toe te roepen, is de DBC in 2012 vervangen door de zogeheten DOT. Nu is dit lastiger. De opbouw van de ziekenhuisrekening is in het nieuwe systeem zo complex, dat het voor artsen lastig valt te overzien welke handelingen tot significante verhogingen van de rekening leiden.
‘Op kwaadwillende lieden is dit effect overigens maar tijdelijk,’ zegt Gijzen. ‘Na een aantal jaren gaan ze alsnog zien bij welke extra opnames of behandelingen de declaratie omhoog schiet.’ Gijzen noemt dit het gaming risico. ‘We zijn op de DOT overgegaan om dat eruit te halen. Het effect daarvan is inderdaad dat de administratielast voor medisch personeel is toegenomen.’
Hoe nu verder?
Met het steeds verder aanzwellende verzet van de medische stand tegen de verzekeraars, lijkt het huidige zorgstelsel de uiterste houdbaarheidsdatum met rasse schreden te naderen. Na mislukte experimenten met gesloten ziekenhuisbudgetten en gereguleerde marktwerking, is het tijd voor een derde weg. Verzekeraars willen de kwaliteit van de zorg garanderen, artsen willen vrijuit kunnen handelen. Wellicht wordt het tijd om artsen af te rekenen op de resultaten van hun behandelingen in plaats van op de verrichtingen zelf.

