Zeven ambtenaren onderhandelen met Big Pharma over honderden miljoenen. En niemand mag de uitkomst weten

Farmaceutische bedrijven rekenen voor nieuwe medicijnen enorme bedragen: soms wel meer dan 100.000 euro per patiënt. Om beter te kunnen onderhandelen, richtte het ministerie van Volksgezondheid een bureautje op dat afdingt op de duurste geneesmiddelen. Maar wat ze afspreken met fabrikanten, weet niemand.
Koop je een aubergine op de markt met een prijs van 1 euro, dan betaal je... 1 euro. Maar beloof je een gegarandeerde afname van honderd aubergines, en wie weet onderhandel je de stukprijs zomaar naar 75 cent.
Het is precies die formule die de ruggengraat vormt van elk stukje geneesmiddelenbeleid van de afgelopen jaren. Maar de eenvoud van de spelregel verhoudt zich diametraal tot het onheilspellend ingewikkelde spelletje dat gespeeld wordt.
Ziekenhuizen, verzekeraars, artsen en apothekers moesten een gezamenlijk front vormen tegen farmaceutische bedrijven zoals AbbVie, Roche, Pfizer, Janssen en anderen.
Maar wie de balans opmaakt, komt tot de conclusie: het tegendeel gebeurt. Er lijken nog nooit zoveel elkaar beconcurrerende inkoopeilandjes te zijn geweest. Die van elkaar niet weten wie wat betaalt, op welk moment, en aan wie.
Waarom zeven ambtenaren onderhandelen over de duurste geneesmiddelen
Want wat gebeurde er?
De eerste stap die volgde was dat landelijke apotheken niet meer over de meeste dure geneesmiddelen mochten onderhandelen. Ziekenhuizen hebben namelijk meer patiënten onder zich, dus moesten zij van de overheid maar om de tafel met de fabrikanten. Dat was in 2012, toen de zogeheten ‘overheveling’ werd ingevoerd.
Maar vier jaar later blijkt: deze schaalvergroting heeft het inkopen niet genoeg geholpen. Ook de individuele ziekenhuizen zijn weer overwoekerd met inkoopgroepen. Inmiddels hebben de academische ziekenhuizen, de topklinische ziekenhuizen en een aantal streekziekenhuizen hun eigen, afzonderlijke inkoopclubjes. En de uitgaven aan de (specialistische) geneesmiddelen zijn allesbehalve onder controle.
Zoals het er nu uitziet, onderhandelt het team in 2018 over zo’n 1 miljard euro aan geneesmiddelen
Dus worden er nu ook boven de hoofden van de ziekenhuizen deals gemaakt. Soms nemen de ziekenhuizen zelf hun toevlucht tot de zorgverzekeraars om gezamenlijk in te kopen. Dit tot onvrede van enkele apothekers die het hele onderhandelspelletje liever in en rond de ziekenhuismuren spelen, juist om sterker te staan in de jaarlijkse onderhandeling met, nota bene: de zorgverzekeraars. Want dat is de bedoeling van marktwerking. Zelfstandig - dus zonder de ziekenhuizen - onderhandelen de vijf grote verzekeraars individueel soms ook al met de geneesmiddelenindustrie.
En recent is daar definitief aan toegevoegd: het illustere inkoopteam van het ministerie van Volksgezondheid. Dit ‘Buro Financiële Arrangementen,’ zeven ambtenaren die landelijk geldende - en topgeheime - inkoopdeals maken over de allerduurste geneesmiddelen, is na een experimentele periode tot een blijvertje gebombardeerd. De oprichting impliceert dat de overheid marktwerking niet meer als antwoord ziet op de machtige industrie.
Zoals het er nu uitziet, onderhandelt het team in 2018 over zo’n 1 miljard euro aan geneesmiddelen. Maar veel meer dan de Byzantijns politieke slalombrief die minister Schippers over de onderhandelresultaten van het bureau aan de Kamer schreef, is er niet bekend.
Hoe zit dat?

De reden dat de onderhandelingen geheim blijven
Een brugpieper can do the math, zou je zeggen, want je trekt de uiteindelijk uitonderhandelde prijs van de oorspronkelijke vraagprijs af en je weet hoeveel korting je bedongen hebt. Lees even mee hoe verhelderend de minister de opbrengsten van de onderhandelaars beschrijft:
‘Ik maak onderscheid tussen de potentiële uitgavenverlagingen van de tot nu toe gesloten arrangementen in de komende jaren in relatie tot de geraamde maximale uitgaven en de gerealiseerde uitgavenverlagingen (over 2014) in relatie tot de gerealiseerde uitgaven.’
Juist ja... Wel noemt Schippers later in de brief de gemiddelde korting van alle deals uit 2014 (13 procent). Maar dat percentage is gebaseerd op kortingen op de openbare prijzen van farmaceutische bedrijven. En dat zijn prijzen die feitelijk door helemaal niemand worden betaald.
Dus die 13 procent? Die zegt niet zoveel.
Wat je wél wilt weten is: onderhandelen deze zeven ambtenaren beter dan de ziekenhuizen en de zorgverzekeraars? Oftewel: is het zinvol dat een handvol ambtenaren in achterkamertjes afdingt op honderden miljoenen aan publiek geld? En voor wie eigenlijk?
Niemand die het kan - en mag - zeggen. Topambtenaar Huib Kooijman, de directeur van het bureau, krijgt geen toestemming om een interview te geven. Daarmee is het ministerie de enige partij in deze reeks die zich niet inhoudelijk uitlaat over hun rol in het vergoeden van dure geneesmiddelen.
‘Het niet transparant zijn van de afspraken voor arrangementen is ook voor mij onbevredigend,’ schreef minister Schippers recent verontschuldigend aan de Kamer. ‘Helaas is dit op dit moment een noodzakelijk aspect van de financiële arrangementen.’
Ze suggereert te moeten kiezen uit twee kwaden. Geheim onderhandelen, maar dan wel een ‘aanvaardbare,’ doch oncontroleerbare prijs betalen voor extreem dure geneesmiddelen. Of ze houdt niets geheim, maar ontzegt patiënten daarmee behandeling, omdat deze medicijnen te duur zijn voor de basisverzekering.
Ze kiest voor het eerste. Niets menselijks is de minister vreemd. Maar: is er geen tussenweg? Kunnen verzekeraars en het Zorginstituut niet op de hoogte gesteld worden van de afspraken, zonder dat daarmee de kortingen naar het buitenland weglekken?
Hoe de korting werkt
Maar voordat we daaraan toekomen, eerst een korte beschrijving van hoe zo’n deal tot stand komt. Zo eenvoudig mogelijk uitgetekend ziet het er zo uit:
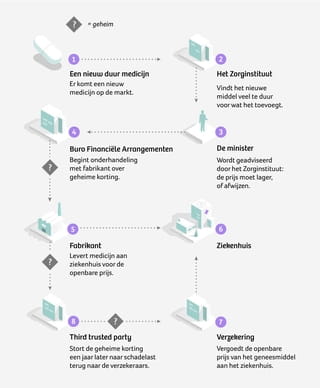
Je zult nu wel denken: ingewikkeld. Maar ik kan het uitleggen. Als het ministerie een geheime deal maakt, wordt in de meeste gevallen een korting afgesproken die bij een bepaald volume van het medicijn door de fabrikant moet worden teruggestort.
Teruggestort, ja.
Want bij een geheime prijsafspraak voor een kankergeneesmiddel zal een ziekenhuis honderd procent van de openbare prijs betalen. En de verzekeraar vergoedt eerst ook honderd procent. Dus: geen onderhandelingen meer tussen het ziekenhuis en het bedrijf, en ook tussen het ziekenhuis en de zorgverzekeraar.
En die korting dan?
De verzekeraars krijgen de korting pas op hun rekening als het jaar voorbij is. Of, preciezer: ze krijgen een bedrag dat *adem in* een afspiegeling is van alle kortingen die het ministerie bedongen heeft met de fabrikanten met wie het geheime deals maakt, opdat *adem uit* de verzekeraars niet kunnen terugrekenen wat de individuele kortingen precies geweest zijn.
De terugstortingen worden gedaan door een tussenpartij. Het is een ingewikkelde constructie, waarvan het nog maar de vraag is of die überhaupt geld oplevert. Maar er valt misschien wel iets anders voor te zeggen. De centrale onderhandelingen kunnen de spanningen tussen de verzekeraars en de ziekenhuizen verminderen. Toch?
De consequenties: patiënten kunnen de medicijnen niet overal krijgen
Een gesprek met Hans Feenstra, bestuursvoorzitter van het Martini-ziekenhuis in Groningen, leert dat daar wel wat op af te dingen valt (pun intended). Zijn ziekenhuis is onderdeel van de Santeon-inkoopgroep, een groep van zes grote ziekenhuizen die we ‘topklinisch’ noemen, wat zoiets zegt als dat ze relatief groot zijn en in de buurt van een academisch ziekenhuis liggen.
Feenstra heeft goede redenen om die onderhandelingen te wantrouwen.
Want, wat gebeurde er nadat de geheime onderhandelingen waren gevoerd over een immunotherapie voor uitgezaaide long- en huidkanker, Opdivo? Werd dat medicijn voor meer mensen tegen minder geld beschikbaar?
Dat weten we niet.
Maar wat we wel weten, volgens Feenstra: de wetenschappelijke vereniging van longartsen heeft het ministerie de verzekeraars in eerste instantie geadviseerd dat slechts acht academische ziekenhuizen en nog vier andere ziekenhuizen Opdivo mochten gaan inzetten. En dit zit hem dwars. ‘De topklinische ziekenhuizen behandelen het gros van de patiënten met borst-, long-, prostaat- en darmkanker,’ zegt hij. Maar die - doodzieke - patiënten konden het medicijn niet in hun eigen ziekenhuis krijgen.
Omdat een hele reeks ziekenhuizen aanvankelijk geen toewijzing kreeg, zouden deze patiënten in het laatste stadium van hun leven voor Opdivo doorgestuurd moeten worden naar een ziekenhuis verderop.
Feenstra vindt dat je dat palliatieve patiënten niet kan aandoen. ‘Voor die laatste paar maanden een andere arts, een ander ziekenhuis?’
Hij verwacht daarbovenop een serieus probleem voor de toekomst. Want: er komen meer dure immunotherapieën aan, waarover in toenemende mate geheime onderhandelingen zullen worden gevoerd: ‘We weten dat de academische ziekenhuizen er niet alle patiënten mee kunnen gaan behandelen, want daar zijn ze helemaal niet voor ingericht.’
Als je landelijke inkoopafspraken maakt over dure medicijnen, wakker je weer andere belangenstrijdjes aan
Maar wat is dan de logica hierachter?
Volgens de longartsen en het ministerie is het aanwijzen van ziekenhuizen gedaan op basis van specialisme; Opdivo zou een ingewikkeld toe te dienen medicijn zijn waar ook een speciaal bijwerkingenteam voor in een ziekenhuis aanwezig dient te zijn.
Feenstra denkt echter dat er ook stilletjes een belangenstrijd is gevoerd, hoewel het Martini-ziekenhuis inmiddels wel groen licht gekregen heeft voor de inzet van deze immunotherapie.
Niettemin zegt hij: ‘De voorzitters van de wetenschappelijke beroepsverenigingen komen meestal uit academische ziekenhuizen, waar de laatste jaren veel basiszorgtaken zijn weggehaald. Ik kan me niet aan de indruk onttrekken dat het toewijzen van ziekenhuizen die slim genoeg zouden zijn om met immunotherapieën te werken, mede afhangt van de concurrentiepositie van de universitaire centra.’
Botter geformuleerd: als je landelijke inkoopafspraken maakt over dure medicijnen, wakker je weer andere belangenstrijdjes aan tussen partijen die in het huidige stelsel met elkaar concurreren.
De consequenties: de ziekenhuisapotheker kan minder onderhandelen
De geheime deals hebben nog een onvoorzien gevolg.
Want ziekenhuisapothekers kregen feitelijk het verwijt dat ze slecht onderhandelden. Toen kregen ze door de landelijke inkoop nog minder speelruimte. En dat heeft ervoor gezorgd dat ze daadwerkelijk slechter kunnen onderhandelen.
Dat blijkt wel als ik met de jonge ziekenhuisapotheker Joris Uges spreek, van het Hagaziekenhuis. Hij denkt dat het lastiger onderhandelen wordt met de industrie over andere medicijnen, als een ministerie zich vooralsnog relatief onaangekondigd bemoeit met de inkoop van deze dure geneesmiddelen.
‘Centraal inkopen van geneesmiddelen werkt marktverstorend,’ legt hij uit. ‘Als de minister over het ene geneesmiddel centraal onderhandelt, maar niet of mogelijk pas maanden later over een concurrerend middel, zit ik met een dilemma.’ Want, zo zegt hij, ‘Je zit onvermijdelijk met een mond vol tanden in de onderhandeling met de concurrent, die zijn middel nog via de bekende weg moet aanbieden.’
Uges vervolgt: ‘Als het landelijk ingekochte middel na een tijdje ook wordt toegepast bij andere ziektebeelden, wordt de situatie nog ingewikkelder. En als je dan ook nog bedenkt dat zorgverzekeraars met ziekenhuizen over dit soort geneesmiddelen al verschillende vergoedingsafspraken hebben gemaakt… Dan is de chaos compleet.’
Maar de nadelen gaan nóg verder.
Dit argument had ik nog niet eerder gehoord: de korting die een bedrijf op het ene middel biedt, kan van invloed zijn op de korting op andere middelen in de aangeboden portefeuille. Dus: op het moment dat een ziekenhuisapotheker minder inkoopt bij hetzelfde farmaceutische concern (doordat nu een deel door VWS, een deel door zorgverzekeraars en een deel door de ziekenhuizen zelf moet worden ingekocht) heeft de apotheker een andere positie dan wanneer die over het hele pakket kan onderhandelen.
En die positie is slechter.
‘Elk bedrijf heeft een aantal unieke producten die we van mijn specialisten elk jaar moeten inkopen. Zekerheidjes. Dat weet zo’n firma natuurlijk dondersgoed. Als de minister dan over het nieuwste kankermedicijn van dat bedrijf besluit te onderhandelen waar binnen enkele maanden ook nog twee directe concurrenten van op de markt verschijnen... Dan heeft de afspraak van het ministerie waarschijnlijk een negatief effect op de aanbiedingen die we krijgen op de middelen waar we op dat moment nog niet omheen kunnen.’

Kan de minister wel zo hard onderhandelen?
In mijn eerdere stukken werd al duidelijk dat de zorgverzekeraars en het Zorginstituut in de problemen (kunnen) komen als de afspraken die het ministerie landelijk met geneesmiddelenfabrikanten maakt geheim blijven. ‘Zolang we geen inzage krijgen in de prijsafspraken van het ministerie zijn we vleugellam,’ reageerde Lonneke Timmers van verzekeraar Menzis in een eerder stuk.
Ook het Zorginstituut loopt het risico dat zijn adviezen aan de minister een lege huls worden, omdat met de geheime arrangementen nooit te controleren valt of er voldoende van de aanvankelijke prijs is afgehaald in de onderhandeling.
Een goed voorbeeld is een borstkankermedicijn van Roche, Perjeta. Dat middel kost omgerekend 150.000 euro per gewonnen levensjaar in goede kwaliteit, 70.000 euro meer dan de 80.000 euro die het Zorginstituut als maximum hanteert. En om het nog lastiger te maken: Perjeta valt al sinds 2014 onder de basisverzekering en heeft aantoonbare meerwaarde voor patiënten. Gedurende de onderhandelingen wordt het middel dan ook gewoon nog gebruikt.
Aan de dealmakers van het ministerie de ondankbare taak om bijna de helft van de prijs af te praten, wil het medicijn in de toekomst niet kannibaliseren op zorg voor andere patiënten. En doen ze dat niet of maar ten dele, dan weet fabrikant Roche later dit jaar dat een zeer negatieve beoordeling van het Zorginstituut geen extreme prijsverlaging als gevolg heeft. Later dit jaar zal het bedrijf opnieuw met het ministerie om de tafel moeten, ditmaal over het nieuwe middel Tecentriq.
Toch werd een nieuw effectief geneesmiddel nog nooit afgewezen door de minister
‘Dit zijn hele forse onderhandelingen,’ zegt Werner Brouwer, hoogleraar gezondheidseconomie en decaan van het instituut Beleid & Management Gezondheidszorg (iBMG) van de Erasmus Universiteit. ‘Je krijgt alleen niet de indruk, voor zover we dat kunnen overzien, dat er zo hard kán worden onderhandeld.’
Want een voorwaarde voor een rationele onderhandeling is de durf en de mogelijkheid om weg te kunnen lopen. ‘Accepteren van het simpele feit dat er een grens is van wat we kunnen doen, bepaalt op een doorslaggevend niveau je positie aan de onderhandelingstafel,’ zegt hij.
Toch werd een nieuw effectief geneesmiddel nog nooit afgewezen door de minister.
Loop als minister maar eens weg van een patiëntengroep die je in sommige gevallen een goed laatste jaar zal ontzeggen als je stopt met vergoeden van een middel. Brouwer: ‘Vertel als minister van Volksgezondheid maar eens live in een uitzending van Nieuwsuur waarom deze zichtbare, allerkwetsbaarste patiënten het medicijn dat ze willen niet krijgen.’
Een eigenstandig orgaan oprichten dat binnen politiek vastgestelde kaders de beoordelingen en de onderhandelingen uitvoert is de enige oplossing, zegt Brouwer. Een organisatie ‘met het mandaat beslissingen te nemen die politiek onverkoopbaar zijn.’ En dat orgaan zou dan moeten doen wat voor een minister politiek heel lastig verkoopbaar is: sommige geneesmiddelen geheel afwijzen omdat ze te duur blijken. In Engeland noemen ze dat een instituut dat ‘can bear the heat of its own decision.’
Wat onduidelijk blijft
Maar zover is het nog lang niet. De strijd voor betaalbare geneesmiddelen blijft betrekkelijk onoverzichtelijk. In het door de minister van VWS geregisseerde sterrenstelsel van zorginstanties wordt door verschillende partijen met de industrie onderhandeld over de prijs van geneesmiddelen. Zorgverzekeraars, ziekenhuizen, ziekenhuisapotheken het Zorginstituut én het ministerie spelen daarbij hun eigen rol.
Voor de allerduurste, in de publiciteit meest gevoelige geneesmiddelen, heeft de minister het Buro Financiële Arrangementen dat probeert prijsafspraken met de industrie te maken. Hoeveel korting daar op landelijke schaal wordt bedongen is het geheim van de onderhandelingen. Of het bureau het beter doet dan zorgverzekeraars en de andere spelers evengoed. Alle betrokkenen moeten op hun blauwe ogen worden geloofd.
Het ministerie van Volksgezondheid heeft geen gehoor gegeven aan het verzoek om reactie.

